Infections urogénitales
Introduction
Les infections urogénitales sont fortement associées aux infections sexuellement transmissibles (IST) d’origine bactérienne.
Concernant les IST les germes le plus souvent en cause :
– Sujet jeune : Chlamydia Trachomatis et Neisseria Gonorrhae.
– Sujet >35 ans : Uropathogenes typiques
ENTÉROBACTÉRIES : Uropathogènes classiques les plus souvent en cause en cas d’infection urogénitales communautaires ou associées aux soins.
– Les bacilles Gram négatif de la flore digestive sont les plus souvent isolés (Escherichia coli, Proteus spp, Klebsiella spp).
E. coli, trouvé dans 65‑90% des cas de cystite simple, est l’uropathogène par excellence de par sa capacité accrue d’adhésion à l’urothélium via des fimbriae.
– Ensuite, viennent les coques Gram positif, surtout les staphylocoques et entérocoques.
– et enfin les germes à transmission sexuelle (N. gonorrhoeae, C. trachomatis,
CHLAMYDIA TRACHOMATIS :
Bactérie intra cellulaire obligatoire responsables d’infections urogénitales sexuellement transmises.
Prédominance chez l’adulte jeune, avec 276,4 millions de cas enregistrés chaque année dans le monde.
Portage asymptomatique fréquent favorise sa diffusion dans la population générale.
Première maladie bactérienne sexuellement transmissible dans les pays industrialisés
L’infection à Chlamydia Trachomatis est la plus répandue dans le monde
NEISSERIA GONORRHOEAE :
Diplocoque à Gram négatif
A l’origine d’IUG sexuellement transmissible très fréquente
Prédomine chez l’adulte jeune
il est devenu résistant à plusieurs antibiotiques (ciprofloxacine 30%)
mécanismes protecteurs d’infection urogénitale
Mécanismes de protection de l’appareil urinaire
- Présence d’inhibiteurs de l’adhésion bactérienne
- Protéine de Tamm-Horsfall glycoprotéine sécrétée par le rein et présente dans les urines.
Se lie au fimbriae de certaines souches d’uropathogènes
Elle les empêche d’adhérer à la surface de l’urothélium
Exfoliation des cellules urothéliales infectées.
Conditions physico-chimiques de l’urine - PH bas (4,5- 6)
- Urée élevée
- Tonicité urinaire élevée
Freinent la croissance bactérienne.
Facteurs prédisposants aux infections urinaires
- Facteurs histologiques : Toute lésion des muqueuses du tractus urinaire favorise la fixation du germe et son implantation.
- Présence d’une glycosurie favorise la multiplication bactérienne.
- Prédisposition génétique : Nature et nombre des récepteurs d’adhésines bactériennes présents à la surface de la muqueuse varie d’un individu à l’autre, à l’origine d’une plus grande susceptibilité aux IU de certains individus.
Facteurs de pathogénicité bactérien
Adhérence bactérienne :
- Certaines bactéries uropathogènes (Escherichia coli, staphylocoques, corynébactéries, mycoplasmes) possèdent une capacité d’adhésion aux cellules du tractus urinaire, et sont difficilement emportées par le flux urinaire.
- Les uropathogéne ont acquis des gènes codant pour des fimbriaes( des protéines formant des appendices filamenteux ancrés dans la membrane bactérienne Permettent l’adhésion bactérienne aux tissus de l’hôte) particuliers permettant une fixation spécifique aux récepteurs cellulaires urothéliaux.
TABLEAUX CLINIQUES
Cystite
Definition : Critères cliniques définissant une cystite aiguë reposent sur la présence de
- Pollakiurie – Impériosité mictionnelle – Miction douloureuse – Brûlures mictionnelles.
- Absence de fièvre et de tout autres symptômes dans les quatre semaines précédant cet épisode.
Si suspicion de cystite simple, indication de la seule bandelette urinaire Recherche de nitrites et leucocytes
– Diagnostic Formel :culture urinaire définie par la présence de ≥ 105 UFC chez la femme
– Culture et antibiogramme permettent une documentation du germe et donc une antibiothérapie ciblée.
Pyélonéphrite
Forme classique définie par :
- douleur du flanc
- État fébrile
L’origine obstructive de la pyélonéphrite doit systématiquement être recherchée devant la moindre suspicion clinique au vu du risque d’urosepsis ==> URGENCE UROLOGIQUE ABSOLUE.
UROSCANNER : EXAMEN DE CHOIX ( DGC et à la recherche d’une complication: abcès ; obstruction des voies urinaires).
Urétrite
HOMME
URETRITE : Atteinte inflammatoire de l’urètre antérieure
L’atteinte de l’urètre postérieur = Prostatite.
Les urétrites sont classées en :
- Urétrites gonococciques
- Urétrites non gonococciques Les plus fréquentes
Dues le plus souvent à
- Chlamydia trachomatis
- Mycoplasma genitalium
- Ureaplasma urealyticum
C’est la présence d’écoulement urétral purulent; Si association à Pollakiurie (Urgenturie ) évoquer une Prostatite
Tout retard thérapeutique expose à une complication : Prostatite , Épididymite, Balanite
FEMME
URÉTRITE GONOCOCCIQUE
Expose au risque de complication sur le haut appareil
- Stérilité tubaire
- Grossesse extra utérine
- Algie pelvienne inflammatoire
URÉTRITE CHLAMYDIENNE SUBAIGUE
Chlamydia trachomatis représente 50%à 90%
Chlamydia trachomatis est responsable de 50 % de salpingites chez les femmes jeunes ( 70 % des stérilités tubaires , risque de Grossesse extra-utérine; Infertilité)
Prostatite
Inflammation de la prostate d’origine bactérienne
Diagnostic clinique++
- Selon la durée des symptômes : Prostatite peut être aiguë /Chronique si symptômes ≥3 mois.
- Mécanisme physiopathologique le plus fréquent dans la Prostatite aiguë est une infection ascendante par Les Uropathogènes typiques.
Rechercher : Obstacle ; Antécédent d’intervention urologique récente ; Urétrite préalable
Clinique :
- Fièvre d’apparition aiguë
- Douleur le plus souvent périnéale, voire scrotale.
- Dysurie
L’examen clinique repose sur le TR: prostate tuméfiée et saillante dans le rectum très douloureuse.
Abcès prostatique rare, mais évoqué si aggravation après 48h-72h de traitement antibiotique adapté.
Une culture négative ne permet pas d’exclure le diagnostic.
Prostate Specific Antigen (PSA) très élevé peut aider au diagnostic.
Orchiépididymite :
Diagnostic clinique : En fonction du siège de la douleur, on distingue : Orchite – Épididymite – Orchiépididymite
ORCHITE ISOLÉE :
Fréquente chez le jeune post-pubertaire
Virale (oreillons) le plus souvent
Devenue rare suite a la vaccination.
ÉPIDIDYMITE ET ORCHIÉPIDIDYMITE
Le plus souvent d’origine bactérienne.
Débute d’abords dans l’épididyme puis s’étend au testicule.
Rechercher : exposition sexuelle(Chlamydia trachomatis + fréquent) Ou infection par des Entérobacteries
ORCHIÉPIDIDYMITE
CLINIQUE : Douleur uni ou bilatérale, d’apparition progressive ; signes inflammatoires locaux ; TR systématique (Rechercher une Prostatite associée)
BACTERIOLOGIE : Mise en culture des urines et antibiogramme: Nécessaires au diagnostic
ÉCHO-DOPPLE : Œdème et hyperémie des tissus: pose le DGC
TRAITEMENT : Quinolones Efficaces dans les orchiépididymites bactériennes
Traitement similaire à celui des prostatites
Microbiologie
Germes sexuellement transmissibles : épididymites
- Chlamydia Trachomatis et Neisseria Gonorrhoeae (+)
- Uropathogènes
- Brucella
- Mycobacterium tuberculosis
Traitement
PRINCIPES
TRAITEMENT PROBABILISTE au vu de la clinique, et du contexte, sans attendre les résultats d’examens biologiques
Associer systématiquement un traitement anti Chlamydia ( Azithromycine) ; traitement et dépistage des partenaires .
réserver les examens biologiques aux situations particulières ( suspicion d’une infection haute , rechute clinique)
BACTÉRIURIE ASYMPTOMATIQUE
Traité uniquement la femme enceinte et Immunodéprimé
CYSTITE
- 1ere ligne : Cotrimoxazole 2 fois/j pour 3 jours (ou Fosfomycine …)
- 2eme ligne : Ciprofloxacine 500 mg 2 fois/j pour 3 jours
PYÉLONÉPHRITE
AMBULATOIRE:
- Ceftriaxone 2 g IV Puis
- Ciprofloxacine 500 mg 2 x / j (7 jours).
Si antibiotique autre que quinolone, traiter 14 jours
Drainage des voies urinaires si nécessaire
UROSÉPSIS
Antibiothérapie large spectre + Drainage des voies urinaires si nécessaire
URÉTRITE :
Ceftriaxone 500 mg IM ou 1 g IV en dose unique + Azithromycine 1 g PO dose unique
PROSTATITE
TRAITEMENT : Antibiothérapie précoce, diffère selon la gravité du risque d’IST
Risque faible d’IST Quinolones meilleur choix++. excellente biodisponibilité et pénétration dans la prostate. (alternative : Cotrimoxazole) .
Durée du traitement 14 jours.
Se prolonge en cas de récidive jusqu’a 4 a 6 semaines oRisque élevé d’IST : Dose unique de ceftriaxone suivie de
Doxycycline 10 jours.
Les anti-inflammatoires ne sont pas recommandés
ORCHIÉPIDIDYMITE
- Risque d’IST faible :
Ciprofloxacine 500 mg 2 x / j pour 14 jours
Cotrimoxazole 800 / 160 mg 2 x / j pour 14 jours - Risque d’IST élevé :
Ceftriaxone 500 mg IM ou 1 g IV en dose unique +
Doxycycline 100 mg 2 x / j PO pour 10 jours
Conclusion
Malgré un syndrome clinique adéquatement identifie, il est possible que les traitements empiriques soient de plus en plus inefficaces en raison des résistances bactériennes croissantes.
La réalisation systématique d’antibiogrammes permettra d’adapter le traitement en cas de résistance avérée.






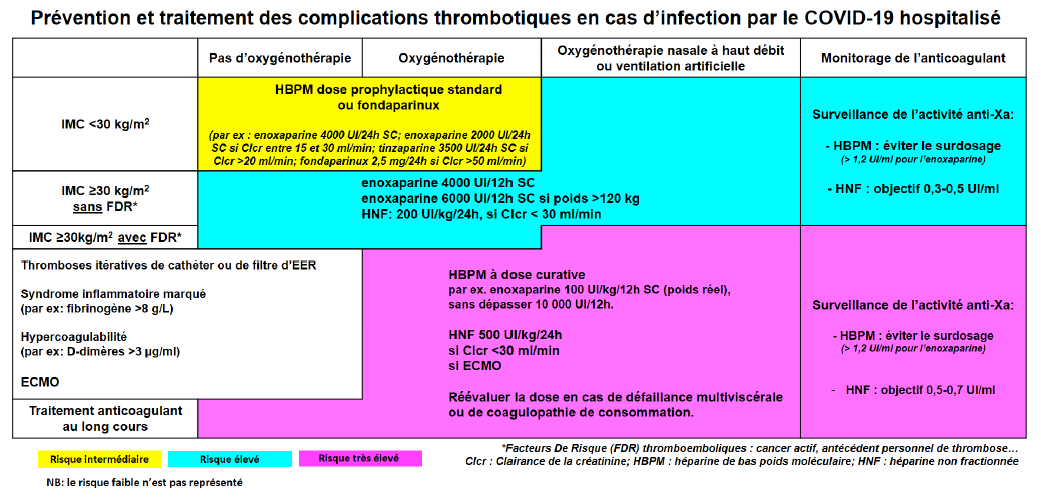

c est interessant et benefique sur les mises à jour des themes importants de tous les jours en consultation. Merci infiniment mes chers confreres et consoeures . codiales salutations.