Fibrillation atriale survenant chez les jeunes adultes
La fibrillation atriale (FA) constitue une affection cardiaque contribuant à une mortalité accrue, tant cardiovasculaire que globale. Deux complications majeures nécessitent une prise en charge:
- Risque d’insuffisance cardiaque résultant d’une fréquence cardiaque (FC) irrégulière et rapide, nécessitant un traitement antiarythmique (AA);
- Risque d’accident vasculaire cérébral (AVC) en raison d’une thrombose au niveau de l’oreillette gauche, requérant un traitement anticoagulant (ATC).
Vue d’ensemble
La fibrillation auriculaire (FA) constitue la dysrégulation rythmique cardiaque la plus répandue, affectant près de 1 % de la population française. Cette prévalence s’accroît avec l’avancée en âge, passant de 0,5 % pour les individus entre 50 et 60 ans à 10 % chez les personnes âgées de plus de 80 ans.
Dans le cadre du diagnostic de la FA, un bilan diagnostique initial est nécessaire afin d’identifier les facteurs de risque associés à cette affection, tels que l’hypertension artérielle (HTA), le diabète, le syndrome d’apnées du sommeil (SAS), l’obésité, la consommation d’alcool ou la présence d’une cardiopathie sous-jacente.
Concernant la prise en charge des patients jeunes (âge inférieur à 65 ans), plusieurs spécificités sont à noter :
- Une symptomatologie plus marquée de la FA ;
- Les difficultés liées à l’administration d’un traitement anticoagulant (AA) sur une longue durée ;
- Le recours plus précoce à l’ablation de la FA ;
- Un traitement antithrombotique (ATC), généralement peu nécessaire, car le score de risque thromboembolique CHA2DS2VASc des patients jeunes se situe souvent à 0.
Points clés
- L’identification de la fibrillation auriculaire (FA) se fait par l’intermédiaire d’un électrocardiogramme (ECG) ou d’un enregistrement ECG continu (avec une durée minimale de 30 secondes pour une FA significative) lors de la présence de palpitations inexpliquées.
- Il convient d’investiguer et de prendre en charge les facteurs favorisants, tels que les facteurs de risque cardiovasculaires, les cardiopathies sous-jacentes, l’hyperthyroïdie et l’hypokaliémie.
- La priorité est de maintenir le rythme sinusal autant que possible et d’éviter une FA persistante chez le patient.
- Les anticoagulants (AA) au long cours peuvent être mal tolérés ou non souhaités par le patient.
- L’ablation de FA est fréquemment considérée, y compris en première intention, après discussion avec le patient.
- Le score CHA2DS2VASc est souvent égal à 0, et dans ce cas, aucune anticoagulation au long cours n’est requise.
Diagnostic
Anamnèse et examen physique
Lors de l’anamnèse, il est essentiel de collecter les antécédents cardiaques familiaux et personnels, y compris les facteurs de risque cardiovasculaires et les traitements en cours. L’évaluation clinique implique la mesure de la tension artérielle (TA) et de la fréquence cardiaque (FC), en recherchant des indices d’une éventuelle cardiopathie, tels qu’un souffle cardiaque ou des signes d’insuffisance cardiaque. Le pouls est généralement rapide et irrégulier.
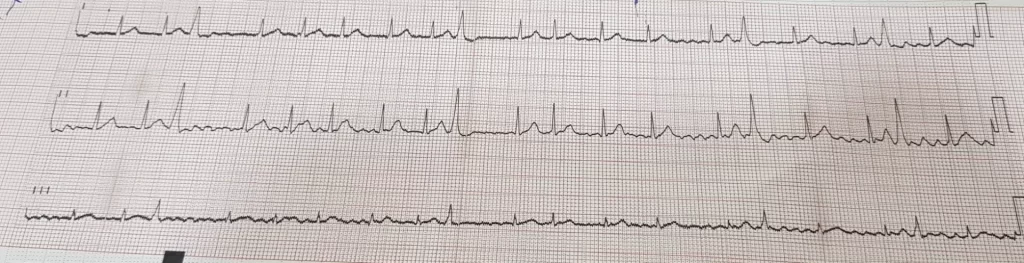
Le diagnostic est confirmé par un électrocardiogramme (ECG) ou un enregistrement continu sur 24 heures de type Holter-ECG, qui révèle une activité atriale rapide (entre 400 et 600 bpm) et chaotique, ainsi qu’une fréquence ventriculaire irrégulière et rapide.
La fibrillation atriale (FA) asymptomatique peut également être diagnostiquée grâce à des dispositifs portables tels que des montres connectées, qui permettent d’obtenir un tracé ECG. Ceci est fréquemment observé chez des patients jeunes et sportifs surveillant leur fréquence cardiaque pendant l’exercice.
Diagnostic différentiel
Un pouls irrégulier peut être observé dans d’autres situations, comme lors d’extrasystoles. Par conséquent, le diagnostic de fibrillation atriale (FA) doit être établi à partir de l’électrocardiogramme (ECG).
Bilan étiologique et facteurs de risque
Il est important d’identifier les facteurs de risque cardiovasculaires tels que l’hypertension artérielle (HTA), le diabète, le syndrome d’apnées du sommeil (SAS) et les cardiopathies sous-jacentes. Une échocardiographie transthoracique (ETT) systématique doit être réalisée pour évaluer ces facteurs.
Par ailleurs, la recherche d’une hyperthyroïdie et d’une hypokaliémie doit également être effectuée.
Évaluation du risque
Le risque thromboembolique est évalué à l’aide du score CHA2DS2-VASc (Tableau 1) :
- Score = 0 : aucun traitement anticoagulant (ATC) n’est nécessaire.
- Score ≥ 2 : le traitement anticoagulant (ATC) est impératif.
- Score = 1 : le traitement anticoagulant (ATC) est plutôt recommandé.
TABLEAU 1 : Items rentrant dans le score CHA2DS2VASc
| Facteurs de risque | Points | |
|---|---|---|
| C | insuffisance cardiaque congestive/dysfonction ventriculaire gauche | 1 |
| H | hypertension artérielle | 1 |
| A | âge ≥ 75 ans | 2 |
| D | diabète | 1 |
| S | AVC, accident ischémique transitoire, thromboembolie artérielle | 2 |
| V | maladie vasculaire (antécédents d'infarctus du myocarde, maladie artérielle périphérique ou plaque aortique) | 1 |
| A | âge 64-74 ans | 1 |
| S | sexe (féminin) | 1 |
Le risque hémorragique peut être évalué en utilisant le score HAS-BLED (Tableau 2) :
- Le score est souvent de 0 chez les patients jeunes.
- Un score élevé (≥ 3) ne constitue pas une contre-indication à l’initiation d’un traitement anticoagulant (ATC). Dans ce cas, il est recommandé de corriger les facteurs hémorragiques modifiables, tels que l’éviction de l’alcool ou des médicaments à risque hémorragique, la prise en charge de l’insuffisance rénale ou hépatique, et le contrôle de l’hypertension artérielle (HTA).
TABLEAU 2 : Score HAS-BLED
Score HAS-BLED
| Critères | Points | |
|---|---|---|
| H | Hypertension artérielle | 1 |
| A | Insuffisance rénale | 1 |
| Insuffisance hépatique | 1 | |
| S | AVC | 1 |
| B | Antécédent de saignement majeur ou prédisposition | 1 |
| L | INR labile (< 60 % du temps en zone thérapeutique) | 1 |
| E | Âge > 65 ans | 1 |
| D | Médicaments à risque hémorragique (AINS, anti-agrégants plaquettaires) | 1 |
| Consommation alcoolique > 8 verres/semaine | 1 | |
Examens complémentaires
Les examens minimum à réaliser comprennent :
- Électrocardiogramme (ECG) ;
- Échocardiographie transthoracique (ETT) ;
- Bilan biologique : glycémie à jeun, hormone thyréostimulante (TSH), ionogramme sanguin, numération formule sanguine (NFS).
D’autres investigations pourront être nécessaires si d’autres pathologies sont identifiées lors de ces examens initiaux.
Prise en charge
- En général, un traitement antiarythmique de la fibrillation atriale (FA) est envisagé pour restaurer le rythme sinusal (RS) du patient ou pour prévenir les récidives d’arythmie.
- Si le patient est symptomatique, un traitement AA est fortement recommandé.
- Si le patient est asymptomatique et jeune, il est conseillé de tenter de rétablir le RS, notamment en ayant recours à un choc électrique externe (CEE), afin d’évaluer si une amélioration clinique est observée (diminution potentielle des symptômes à l’interrogatoire).
- Lorsqu’un CEE est indiqué, il est important de commencer un traitement anticoagulant (ATC) 3 semaines avant l’intervention et de le poursuivre systématiquement pendant 1 mois après, quelle que soit la valeur du score CHA2DS2-VASc.
Traitements (médicamenteux et non médicamenteux)
Antiarythmiques
- Les médicaments antiarythmiques de première intention appartiennent à la classe Ic : flécaïnide (50-300 mg/jour) et propafénone (300-600 mg/jour).
- Les contre-indications principales incluent la cardiopathie ischémique et/ou l’insuffisance cardiaque.
- Ces traitements sont efficaces pour traiter la fibrillation atriale (FA) sur un cœur sain.
- Il est préférable d’éviter l’amiodarone en raison de ses effets secondaires (dysthyroïdie, complications pulmonaires, hépatiques, oculaires, nerveuses, etc.). Toutefois, une dose de charge ponctuelle peut être utilisée pour faciliter le retour au rythme sinusal (RS) lors d’une FA persistante. Si l’amiodarone ne parvient pas à rétablir le RS, un choc électrique externe (CEE) sera réalisé au cours d’une brève hospitalisation.
- Chez les patients jeunes, l’inobservance du traitement antiarythmique ou les effets secondaires sont fréquents, conduisant souvent à une préférence pour l’ablation.
- La décision thérapeutique antiarythmique doit être fondée sur une évaluation du rapport bénéfice-risque en concertation avec le patient.
Ablation de la fibrillation atriale
- L’ablation de la FA vise à détruire ou neutraliser (par cryothérapie) les zones responsables de l’arythmie.
- Pour la FA paroxystique, les régions arythmogènes se situent généralement autour des veines pulmonaires (VP). L’isolation électrique des VP constitue donc la stratégie principale d’ablation de la FA.
- En cas de FA persistante, il est possible de réaliser une ablation complémentaire de certaines zones de l’oreillette gauche ou droite pour améliorer le taux de succès de l’intervention.
- L’ablation s’effectue généralement sous anesthésie générale, et la présence d’un thrombus intra-auriculaire gauche est une contre-indication à cette procédure.
Complications
Antiarythmiques :
- Flécaïnide : troubles de conduction cardiaque, troubles visuels temporaires.
- Amiodarone : voir précédemment mentionné.
Ablation de la fibrillation atriale :
Il s’agit d’une procédure invasive présentant des risques de complications rares (< 1%), mais potentiellement graves : tamponnade, accident vasculaire cérébral (AVC), fistule atrio-œsophagienne, complications locales fémorales (hématome, fistule, faux anévrisme), etc.
Suivi
Les patients atteints de FA doivent être suivis régulièrement (en moyenne annuellement) par un cardiologue afin d’évaluer l’évolution de la pathologie et la présence éventuelle d’une cardiopathie sous-jacente. L’efficacité et la tolérance des traitements antiarythmiques et éventuellement anticoagulants (notamment pour les risques hémorragiques) doivent également être évaluées.
Prévention
La prévention de la fibrillation atriale repose sur le traitement des facteurs de risque cardiovasculaires modifiables lorsque cela est possible, tels que l’hypertension artérielle (HTA), le diabète, le syndrome d’apnées du sommeil (SAS) et l’éviction des toxiques et de l’alcool. Il est également important de traiter toute cardiopathie sous-jacente diagnostiquée.